Infection à H. pylori : tests, thérapie quadruple et résistance aux antibiotiques
 nov., 22 2025
nov., 22 2025
Si vous avez des douleurs abdominales récurrentes, des brûlures d’estomac qui ne passent pas, ou une histoire de ulcères, il est possible que H. pylori soit en cause. Cette bactérie, découverte il y a plus de 40 ans, vit dans l’estomac de près de la moitié de la population mondiale. Mais ce n’est pas une infection anodine. Elle provoque des inflammations chroniques, des ulcères, et augmente le risque de cancer de l’estomac. Le problème ? Les traitements classiques ne marchent plus aussi bien qu’avant. Pourquoi ? Parce que H. pylori devient résistant aux antibiotiques. Et les médecins doivent maintenant adapter leur approche - en testant mieux, et en prescrivant des traitements plus ciblés.
Comment savoir si vous êtes infecté par H. pylori ?
Il ne sert à rien de traiter une infection qu’on ne voit pas. Les tests sont la clé. Il en existe deux grandes familles : ceux qui nécessitent une endoscopie, et ceux qui ne demandent qu’un échantillon de respiration, de selles ou de sang.
Le test à l’urée par expiration (UBT) est le plus fiable pour détecter une infection active. Vous buvez un liquide contenant de l’urée marquée au carbone 13, puis vous expirez dans un sac. Si H. pylori est présent, il décompose l’urée en gaz carbonique, que l’appareil détecte. Sa précision dépasse 95 %. Mais attention : vous devez arrêter les inhibiteurs de la pompe à protons (comme l’oméprazole ou l’esomeprazole) au moins 14 jours avant le test. Sinon, le résultat peut être faux négatif. Beaucoup de patients ne le savent pas, et perdent du temps et de l’argent à refaire le test.
Le test antigénique des selles (SAT) est aussi très précis - presque aussi bon que l’UBT. Il détecte les protéines de la bactérie dans les selles. Avantage : pas besoin d’arrêter vos médicaments. Il est particulièrement adapté aux enfants, car il évite l’ingestion de liquides étranges et les expositions radiologiques. Un parent sur trois dans les forums de soutien préfère ce test pour son enfant, même s’il faut ramasser une sellette dans un pot propre - une étape qui dégoûte certains, mais qui évite l’endoscopie.
Le test sérologique (analyse de sang) détecte les anticorps contre H. pylori. Mais il ne dit pas si l’infection est active ou passée. Les anticorps peuvent rester dans le sang des années après la guérison. Il est donc inutile pour confirmer une infection actuelle, sauf dans certains cas rares comme le saignement digestif ou le lymphome. Dans les pays à faible prévalence, comme la France, il donne trop de faux positifs.
Pour les cas complexes, l’endoscopie reste incontournable. On prélève des fragments de muqueuse gastrique pour faire une biopsie. Le test à l’urée rapide (CLOtest) donne un résultat en 24 heures. La culture, elle, permet de tester la sensibilité aux antibiotiques - mais elle prend 3 à 7 jours, et ne se fait que dans les grands centres. La PCR sur biopsie, elle, détecte les mutations de résistance en 90 minutes. C’est nouveau, et ça change tout.
La thérapie quadruple : pourquoi elle est devenue la première ligne
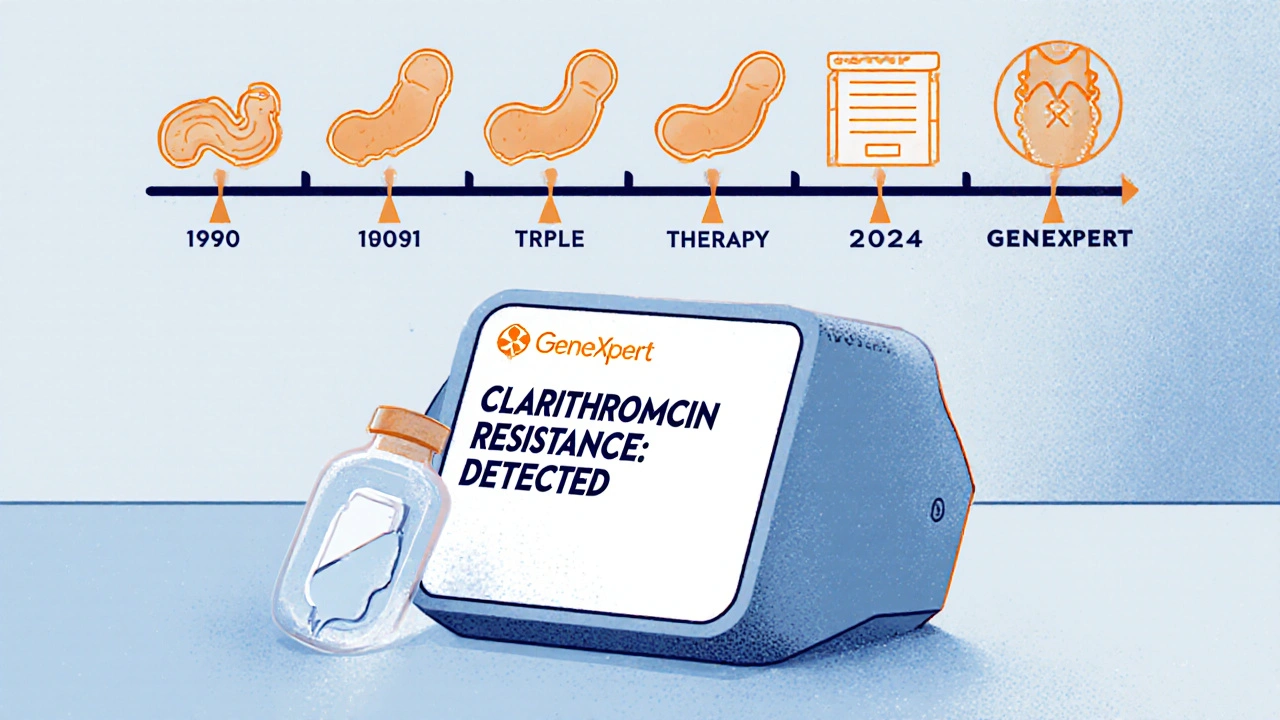
Il y a 10 ans, le traitement standard était simple : un inhibiteur de la pompe à protons + deux antibiotiques (clarithromycine et amoxicilline). C’était la triple thérapie. Elle réussissait dans plus de 90 % des cas. Aujourd’hui, dans la plupart des pays européens et nord-américains, elle ne marche plus que dans 70 à 75 % des cas. Pourquoi ? Parce que la clarithromycine, l’un des antibiotiques clés, est devenue trop couramment résistante.
En 2023, les taux de résistance à la clarithromycine dépassaient 30 % en France, et atteignaient 50 % dans certaines régions du sud de l’Europe. Ce n’est plus une exception : c’est la règle. Alors les experts ont changé de stratégie. La thérapie quadruple est maintenant recommandée en première ligne par les sociétés de gastro-entérologie européennes et américaines.
Elle combine quatre médicaments pendant 10 à 14 jours :
- Un inhibiteur de la pompe à protons (PPI)
- Un sel de bismuth (ex. : subsalicylate de bismuth)
- Tétracycline
- Métrodinazole
Le bismuth a un effet direct sur la bactérie et protège la muqueuse. La tétracycline et le métrodinazole sont moins sujets à la résistance que la clarithromycine. Ensemble, ils atteignent des taux d’éradication de 85 à 92 %. Ce n’est pas parfait, mais c’est bien mieux que la triple thérapie actuelle.
Un autre type de quadruple thérapie utilise le vonoprazan, un nouveau bloqueur de la pompe à protons approuvé en 2023 aux États-Unis. Il réduit l’acidité gastrique plus efficacement que les PPI traditionnels, ce qui permet aux antibiotiques de mieux agir. Des études récentes montrent qu’il augmente les taux de guérison de 10 à 15 % par rapport aux PPI classiques.

La résistance aux antibiotiques : le vrai problème
La résistance n’est pas une menace lointaine. Elle est là, et elle empire. En 2024, la résistance à la clarithromycine est de 30 à 50 % en Europe de l’Ouest. En France, elle est estimée à 35 %. Mais ce n’est pas le seul antibiotique en danger. La lévofloxacine, souvent utilisée en deuxième ligne, voit sa résistance grimper à 20 % dans les grandes villes. Même l’amoxicilline, longtemps considérée comme infaillible, montre des signes de baisse d’efficacité dans certaines souches.
La cause ? L’usage excessif et inapproprié des antibiotiques. Beaucoup de patients ont pris de la clarithromycine pour une angine, une sinusite, ou même une infection cutanée. Chaque prise augmente la probabilité que H. pylori développe une mutation. Et une fois résistante, la bactérie le reste - même après des années sans traitement.
C’est pourquoi les experts insistent : ne pas traiter à l’aveugle. Si vous avez déjà eu un traitement pour H. pylori, ou si vous vivez dans une zone à forte résistance, le traitement empirique (sans test) est une erreur. Il échoue trop souvent, et expose à des effets secondaires inutiles : diarrhée, nausées, goût métallique, parfois des réactions allergiques.
La solution ? Tester la résistance avant de traiter. La nouvelle plateforme GeneXpert H. pylori, approuvée par la FDA en janvier 2024, permet de détecter les mutations de résistance à la clarithromycine directement sur une biopsie, en moins de 90 minutes. Elle est disponible dans 150 centres aux États-Unis, et devrait arriver en Europe d’ici 2026. Pour les patients qui ne veulent pas d’endoscopie, des tests de résistance sur selles par PCR sont en cours d’évaluation. Si les résultats sont confirmés, on pourra guider le traitement sans passer par l’estomac.
Comment bien préparer un test ? Ce que personne ne vous dit
Le plus gros problème dans la prise en charge de H. pylori, ce n’est pas le traitement. C’est la préparation au test. 30 % des patients ne suivent pas les consignes. Et ils se retrouvent avec un résultat faux négatif. C’est frustrant, et dangereux.
Voici ce qu’il faut vraiment faire avant un test :
- Arrêter les inhibiteurs de la pompe à protons (PPI) : au moins 14 jours avant l’UBT ou la biopsie. Même si vous avez des brûlures, il faut tenir. Des patients racontent avoir eu des douleurs intenses pendant cette période - mais c’est mieux que de traiter à tort.
- Arrêter les antibiotiques : 4 semaines avant tout test. Même un simple traitement pour une infection urinaire peut fausser les résultats.
- Éviter les bismuths : les comprimés à base de subsalicylate de bismuth (comme Pepto-Bismol) doivent être arrêtés 14 jours avant le test. Ils tuent la bactérie temporairement.
- Ne pas fumer : la nicotine réduit la sensibilité des tests.
- Ne pas manger 6 heures avant : pour l’UBT, jeûne obligatoire.
Et pour le test des selles ? Pas besoin d’arrêter quoi que ce soit. Mais il faut bien ramasser l’échantillon : pas de papier toilette, pas d’eau, pas de mélange avec d’autres matières. Utilisez le pot fourni par le laboratoire. Une erreur de collecte peut rendre le test invalide.
Et après le traitement ? Vérifier la guérison
Ne pensez pas que le traitement est fini quand vous avez fini vos comprimés. H. pylori peut survivre en silence. Il faut vérifier que la bactérie a bien été éliminée. Le meilleur moment ? 4 à 8 semaines après la fin du traitement.
Le test de choix ? Le test à l’urée par expiration ou le test antigénique des selles. Pas la sérologie - elle ne sert à rien ici. Si le test est encore positif, vous avez une infection persistante. Il faudra un autre traitement, avec des antibiotiques différents, et probablement une endoscopie pour faire un test de résistance.
Les récidives sont fréquentes si on ne vérifie pas. Une étude de 2023 a montré que 18 % des patients traités sans contrôle de guérison avaient une réinfection ou une échec non détecté. Cela augmente le risque d’ulcère récidivant, ou pire, de cancer.
Quel avenir pour H. pylori ?
On ne va pas guérir de H. pylori en une semaine. Mais la médecine change. Dans cinq ans, le protocole sera probablement : test rapide sur selles + détection de résistance + traitement personnalisé. Pas d’endoscopie pour tout le monde. Pas d’essais-erreurs avec les antibiotiques. Juste un bon test, un bon traitement, et une vérification.
Les nouveaux médicaments comme le vonoprazan, les tests moléculaires portables, et les protocoles de traitement adaptés à la résistance locale vont transformer la prise en charge. Ce qui était une maladie chronique, souvent sous-diagnostiquée, devient une infection traitable - à condition de bien la cibler.
Si vous avez été traité sans vérification, ou si vous avez eu un échec, parlez-en à votre médecin. Demandez un test de contrôle. Ne laissez pas H. pylori vous suivre en silence.
Quels sont les symptômes d’une infection à H. pylori ?
Beaucoup de personnes infectées n’ont aucun symptôme. Quand ils apparaissent, ils sont souvent confondus avec des troubles digestifs bénins : douleurs ou brûlures dans l’estomac, surtout à jeun ou la nuit, ballonnements, nausées, perte d’appétit, et parfois des vomissements ou des selles noires (signe de saignement). Ce ne sont pas des symptômes spécifiques - c’est pourquoi un test est indispensable pour confirmer l’infection.
Est-ce que H. pylori se transmet d’une personne à l’autre ?
Oui, probablement par voie orofécale - c’est-à-dire par des mains ou des aliments contaminés par des selles ou des vomissements. Elle est plus fréquente dans les zones à faible hygiène, ou dans les familles où plusieurs membres sont infectés. Le risque est plus élevé dans les pays en développement, mais elle existe aussi en Europe. Elle ne se transmet pas par la salive ou les baisers, contrairement à une idée reçue.
Puis-je être réinfecté après avoir guéri ?
C’est rare en Europe, mais possible. Le taux de réinfection est estimé à moins de 2 % par an dans les pays développés. Il est plus élevé dans les zones à forte prévalence, comme certains pays d’Afrique ou d’Asie. Si vous avez été traité avec succès, la réinfection n’est pas une préoccupation majeure - mais la récidive (l’infection qui n’a jamais été éliminée) est beaucoup plus courante, surtout si vous n’avez pas fait de contrôle après le traitement.
Faut-il traiter H. pylori même si je n’ai pas de symptômes ?
Oui, dans certains cas. Même sans symptômes, H. pylori augmente le risque de cancer de l’estomac. Si vous avez un antécédent familial de cancer gastrique, une gastrite atrophique, ou un lymphome MALT, la suppression de la bactérie est recommandée. Pour les personnes sans facteur de risque, la décision est plus nuancée. Mais si vous avez déjà eu un ulcère, ou si vous prenez régulièrement des anti-inflammatoires, le traitement est fortement conseillé.
Quels sont les effets secondaires de la thérapie quadruple ?
Ils sont plus fréquents qu’avec la triple thérapie, car vous prenez quatre médicaments. Les plus courants : diarrhée, nausées, goût métallique (surtout avec le métrodinazole), coloration noire des selles (due au bismuth - c’est normal), et parfois des maux de tête. La plupart disparaissent à la fin du traitement. Si les effets sont trop gênants, parlez à votre médecin : il peut ajuster la posologie ou changer un antibiotique.
Daniel Jean-Baptiste
novembre 23, 2025 AT 09:46J'ai fait le test à l'urée il y a deux ans après des brûlures chroniques, j'avais arrêté les PPI mais j'ai oublié de dire au labo que j'avais pris du Pepto-Bismol deux semaines avant... résultat faux négatif. J'ai perdu 6 mois à me dire que c'était du stress. Finalement j'ai insisté pour une biopsie. C'était H. pylori. La leçon ? Même les petits détails comptent.
Miruna Alexandru
novembre 23, 2025 AT 10:07La thérapie quadruple est une solution de fortune, pas une avancée. On traite une conséquence sans toucher à la cause : la surconsommation d'antibiotiques par la médecine moderne. On vous donne quatre médicaments, mais personne ne vous demande pourquoi vous avez été exposé à la clarithromycine pour une angine en 2018. C'est du bandage sur une hémorragie.
Les Gites du Gué Gorand
novembre 24, 2025 AT 07:23Je suis gastro-entérologue dans un centre hospitalier en Bourgogne, et je peux dire que la PCR sur biopsie a changé la donne. On a réduit les échecs de traitement de 40 % en un an. Les patients sont plus calmes quand on leur dit : "On sait exactement quel antibiotique va marcher." C'est un peu comme avoir une carte GPS pour une route qu'on pensait perdue.
clement fauche
novembre 24, 2025 AT 16:28Et si tout ça c'était une ruse des laboratoires pour vendre des tests coûteux et des médicaments chers ? Le vonoprazan, la GeneXpert... des trucs qui coûtent 300 €, alors que l'ancienne triple thérapie coûtait 15 €. Qui a gagné ? Pas nous. Qui a gagné ? Les actionnaires. Et si H. pylori n'était pas un ennemi, mais un symbiote qu'on a trop voulu chasser ?
Nicole Tripodi
novembre 25, 2025 AT 09:17Je trouve ça important de souligner que le test de selles est souvent sous-estimé. Ma fille de 7 ans a eu un test de selles, et même si elle a pleuré en voyant le pot, elle a été fière de l'avoir fait. Aucune endoscopie, aucun liquide bizarre. Et le résultat était clair. Pour les enfants, c'est une révolution. Il faut que les pédiatres le proposent plus souvent. Ce n'est pas "moins bon", c'est juste différent.
Valentine Aswan
novembre 26, 2025 AT 13:25Je suis une femme de 52 ans, j'ai eu deux traitements pour H. pylori, les deux ont échoué, et j'ai fini par faire une endoscopie avec biopsie et PCR. Je vous dis : ne laissez pas un médecin vous dire "ça va passer". Vous n'êtes pas un cas statistique, vous êtes une personne avec un estomac qui crie. Et si vous avez déjà eu un traitement, vous avez le droit de demander un test de contrôle. Personne ne vous le dira, mais c'est votre droit. Et si vous avez des nausées après le bismuth ? Faites-vous entendre. Votre corps n'est pas un cobaye.
Nadine Porter
novembre 27, 2025 AT 16:33Le fait que la résistance à la clarithromycine soit si élevée me fait penser à l'histoire des antibiotiques en général. On les a traités comme des bonbons, et maintenant on paie le prix. J'ai un ami qui a pris de la clarithromycine pour une sinusite il y a dix ans, et il a eu un ulcère trois ans plus tard. Il ne savait pas que c'était lié. On a besoin de plus d'éducation, pas seulement de nouveaux tests.
James Sorenson
novembre 28, 2025 AT 05:32La thérapie quadruple ? C'est le traitement de la dernière chance pour les médecins qui ont peur de dire "je ne sais pas". Quatre médicaments, un goût de métal qui vous fait regretter d'être né, et 14 jours de jeûne pour un test qui pourrait être faux... tout ça pour une bactérie qui vit dans les estomacs depuis la préhistoire. On devrait arrêter de tout vouloir éradiquer et apprendre à vivre avec. Après tout, on a des microbes dans le nez qui nous protègent. Pourquoi pas dans l'estomac ?
Fabien Galthie
novembre 29, 2025 AT 04:40En France, on a des médecins qui prescrivent des tests à tout va. Aux États-Unis, ils ne testent que les symptômes graves. Ici, on traite comme si on était en guerre contre chaque bactérie. Résultat ? On épuise les antibiotiques. Et maintenant, on veut nous vendre des tests à 500 €. Non merci. Je préfère attendre. Peut-être que ça passera tout seul. Comme avant.